Недержание мочи занимает одно из лидирующих мест среди жалоб, предъявляемых женщинами после родов. Согласно современным данным, каждая четвертая женщина от 30 до 59 лет страдает проблемой недержания (Lukacz et al. 2017).
При этом по данным Международного сообщества специалистов по недержанию мочи (NAFC), 4 из 10 пациенток вообще не прибегали к помощи специалистов, и только 25 % получали лечение.
В чем причина столь низкой обращаемости?
Одни женщины испытывают стыд, связанный с этим состоянием. Другие не считают его серьезным поводом для обращения к врачу. Многие недостаточно осведомлены и думают, что единственный путь лечения – хирургия, а на это готова решиться не каждая пациентка.
Оставленное без внимания, недержание мочи может прогрессировать и значительно влиять на качество жизни и сексуальное удовлетворение женщины. Кроме того, важно найти причину данного состояния, которой может быть как травма мышц промежности, так и гормональные изменения или хронические воспалительные заболевания.
Международное общество по диагностике и лечению недержания мочи выделяет 3 основных вида в соответствии с этиологией.
Все три вида объединяет одно – неспособность женщины должным образом сокращать мышцы тазового дна из-за их ослабленности – в случае SUI, либо вследствие гиперактивности мочевого пузыря – в случае ургентного недержания.
На первом месте в группе риска оказываются беременные и женщины, прошедшие через естественные роды. Вагинальная травма при родах является основной причиной стрессового недержания мочи.
По данным Международного общества по диагностике и лечению недержания мочи, если у пациенток этой категории возникает недержание во время беременности, оно сохранится у них и после родов.
Женщины в пери- и постменопаузальном периодах также входят в группу риска по развитию недержания мочи. Это связано с процессами старения и снижения гормональной активности, в результате чего изменяется метаболизм соединительной ткани и уменьшается выработка коллагена, что приводит к ослаблению тазового дна. Дефицит половых гормонов влияет на изменения в мочеполовой системе, где эстрогены являются основными регуляторами физиологических функций влагалища. Начальные стадии опущения стенок влагалища, зияние половой щели, ослабление ощущений во время полового акта, диспареуния сопутствуют проблеме недержания мочи (Доброхотова, Нагиева 2017).
Также в группе риска находятся пациентки, страдающие ожирением или имеющие в семейном анамнезе данное состояние.
Мышцы тазового дна (PFM) – это группа мышц, поддерживающих внутренние половые органы, мочевой пузырь и прямую кишку. Нарушение их функции нередко приводит к недержанию мочи, газов и кала.
Тазовое дно представляет собой мышечно-фасциальный комплекс, состоящий из нескольких слоев.
Наиболее мощным является верхний (внутренний) слой – диафрагма таза, состоящий из парной мышцы, поднимающей задний проход.
Средний слой представлен мочеполовой диафрагмой.
Нижний (наружный) – несколькими поверхностными мышцами, сходящимися в сухожильном центре промежности: луковично-губчатой, седалищно-пещеристой, поверхностной поперечной мышцей промежности и наружным сфинктером прямой кишки.
Вследствие старения, родов и менопаузы эти мышцы оказываются не в состоянии должным образом поддерживать органы брюшной полости. При этом недержание может как относиться к нарушению контроля со стороны сфинктера мочеиспускательного канала, так и быть результатом чрезмерной активности мышц детрузора, которые контролируют мочевой пузырь.
Нарушение в работе этих мышц обусловлено их неспособностью к максимальному произвольному сокращению (MVC) – это наибольшее напряжение, которое способно создаваться и физиологически поддерживаться мышцей, обычно в течение доли секунды. Именно на восстановление данной функции направлена современная терапия.
Выбор методики лечения недержания мочи зависит от его типа и степени тяжести.
В случае стрессового недержания применяются упражнения для тренировки мышц тазового дна (упражнения Кегеля), БОС-терапия (терапия, основанная на биологически обратной связи), изменение образа жизни (снижение веса, отказ от курения, нормализация физической активности и т. п.), физиотерапия (полостная электростимуляция мышц тазового дна, экстракорпоральная магнитная стимуляция).
При ургентном недержании мочи также используется медикаментозная терапия, направленная на увеличение функциональной емкости мочевого пузыря и снижение его сократительной активности.
При неэффективности консервативных методов терапии, проводится оперативная коррекция. Выбор хирургического метода зависит от вида недержания мочи и результатов предшествующей консервативной терапии. Операция чаще требуется пациенткам, страдающим стрессовым недержанием мочи, и представляет собой установку синтетической петли (слинга) под уретрой. Таким образом, при повышении внутрибрюшного давления уретра прижимается к нерастяжимой петле, что приводит к закрытию ее просвета. Еще одним методом хирургической коррекции недержания мочи является имплантация искусственного сфинктера мочевого пузыря. Данная методика применяется при нейрогенной дисфункции тазовых органов, проявляющейся тотальным недержанием мочи или декомпенсированной недостаточностью сфинктерного аппарата уретры и мочевого пузыря.
В последнее десятилетие распространение получили малоинвазивные технологии, которые применяются при отсутствии выраженного опущения стенок влагалища и тазовых органов или нейрогенных расстройствах мочеиспускания. К ним относятся инъекционная терапия парауретральными объемообразующими средствами (коллаген, гиалуроновая кислота и т. п.); лазерное лечение (Blaganjea et al. 2018; Behnia-Willison et al. 2019; Franić D, Fistonić 2019). Однако широкое применение данных методов терапии требует дальнейшего пристального изучения.
Особый интерес в современной терапии недержания мочи представляет новый метод электромагнитной стимуляции (high intensity focused electromagnetic therapy, HIFEM), поскольку он позволяет проводить глубокую стимуляцию мышц тазового дна и восстанавливать нервно-мышечный контроль.
Первоначально методика использовалась для увеличения мышечной массы передней брюшной стенки, бедер и ягодиц (Jacob et al. 2018, Katz et al. 2018).
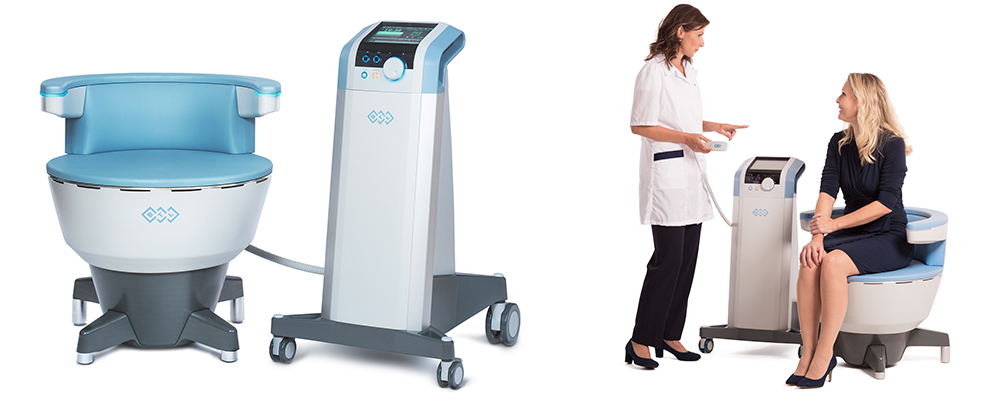
Позднее компания BTL Industries Inc разработала аппарат EMSELLA для прицельного воздействия на мышцы тазового дна.
Нарушение в работе этих мышц обусловлено их неспособностью к максимальному произвольному сокращению (MVC). Электромагнитная энергия заставляет мышцу сокращаться в разы сильнее, чем при максимальном произвольном сокращении. Такое сокращение называют супрамаксимальным. Оно не может быть достигнуто мышцами произвольно (в т. ч. при упражнениях Кегеля). Электромагнитная энергия способна вызвать серию интенсивных сокращений мышц, воздействуя на нервно-мышечный аппарат. Электрические токи деполяризуют нейроны, что приводит к концентрическим сокращениям и подъему всех групп мышц тазового дна. Это способствует изменению мышечной структуры, вызывая активный рост миофибрилл (гипертрофию). Синтезируются новые мышечные волокна – происходит их гиперплазия.
Эффективность технологии HIFEM в первую очередь обусловлена постепенным увеличением интенсивности сфокусированного электромагнитного поля и частоты импульсов, что дает эффект создания энергичных сокращений. Данные сокращения создаются независимо от мозговой деятельности и функционально связаны только с периферическими нервами области тазового дна.
Данный метод позволяет в кратчайшие сроки добиться положительного результата и увеличить силу и эластичность тазовой мускулатуры за счет интенсивной работы мышц тазового дна и улучшения их питания. Это представляет особую ценность в терапии недержания мочи, т. к. пациенты с ослабленным тазовым дном не в состоянии самостоятельно сокращать мышцы промежности с такой силой, как при применении HIFEM-технологии.
Интересным представляется опыт американских врачей под руководством доктора Дж. Беренхольтца, которые на базе Мичиганского института акушерства и гинекологии провели лечение пациенток с применением технологии HIFEM.
После курса 95 % пациентов сообщили об улучшении качества жизни в соответствии с баллами по опроснику KHQ, где наибольшие значения соответствуют сильному влиянию симптомов недержания мочи на качество жизни.
До лечения среднее значение по KHQ равнялось 82,08 баллам. После курса лечения с применением технологии HIFEM среднее значение по KHQ составило 51,67 баллов, данное значение уменьшилось до 45,42 баллам спустя 3 месяца после проведения последней процедуры, а также было равным 48,33 баллам через 6 месяцев соответственно.
40 % пациентов отметили, что они способны выполнять соответствующие сокращения мышц тазового дна; 28 % пациентов сообщили о способности выборочно сокращать мышцы тазового дна; 20 % пациентов отметили укрепление мышц, 12 % пациентов – увеличение интервала между мочеиспусканием.
Помимо этого, все пациенты сообщили о снижении дискомфортных ощущений в области мышц тазового дна.
Терапевтический протокол HIFEM длится 28 минут и состоит из трех различных фаз. Во время данных фаз мышцы подготавливаются к сокращению, затем происходит их стимуляция и расслабление.
При этом воздействие происходит неинвазивно и безболезненно, пациенты во время процедур на аппарате EMSELLA остаются полностью одетыми.
Недержание мочи негативно отражается на качестве жизни пациенток. Начальные стадии данного заболевания, оставленные без внимания, могут приводить к серьезным нарушениям в будущем.
Профилактика данного состояния должна осуществляться до наступления беременности в сочетание с мерами по улучшению качества образа жизни. На этапе послеродового периода актуальны упражнения по тренировке мышц тазового дна, в т. ч. с помощью аппаратных методик.
К перспективным мерам профилактики относится применение аппаратов, работающих по технологии HIFEM, которые позволяют поддерживать функцию мышц на более высоком уровне по сравнению с традиционными консервативными методами лечения и получать более выраженные результаты.